Địa chỉ phòng khám:
Số 116 nhà H2 phố Thành Công, Ba Đình, Hà Nội,Ung thư amiđan
Ung thư amiđan khẩu cái
1. Đại cương Ung thư amiđan.
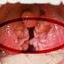
Ung thư Amiđan khẩu cái là một trong những loại ung thư vùng Tai Mũi Họng thường gặp ở Việt Nam. Bao gồm các khối u thành hố Amiđan, cũng như trụ trước, hoặc trụ sau. Trong nhiều trường hợp rất khó xác định điểm xuất phát, không rõ là từ Amiđan hay là từ các thành hố Amiđan vì chúng liên quan mật thiết với nhau
1.1. Mô bệnh học: Amiđan có tổ chức biểu mô và mô liên kết, vì vậy cấu trúc khối u ác tính của nó cũng chia thành hai nhóm ung thư biểu mô và ung thư liên kết. Loại ung thư biểu mô là hay gặp nhất ở Việt Nam (90%), còn loại ung thư lien kết hiếm thấy (10%).
- Ung thư biểu mô Amiđan: về đại thể thường gặp là thể hỗn hợp loét thâm nhiễm, sau nữa là thể tăng sinh, loét, thâm nhiễm. Về vi thể, thường phát sinh từ biểu mô malpighi, với mức độ biệt hóa khác nhau. Trên thực tế, độ biệt hóa không phải là một đặc tính cố định của khối u, nó thay đổi tùy theo phương pháp và vị trí làm sinh thiết.
- Loại ung thư lympho biểu mô: được miêu tả như là kết quả ung thư hóa cùng một lúc các tổ chức biểu mô và lympho của amiđan nó vừa có hình thái một ung thư biểu mô vừa là một sacom lympho. Loại ung thư này thường ở Amidan vòm và rất ít phát triển ở Amiđan khẩu cái.
- Di căn hạch: ung thư biểu mô Amiđan rất hay có di căn hạch cổ, còn với loại dạng biểu bì, thì di căn không có liên quan trực tiếp với độ biệt hoá. Ung thư lympho biểu mô cũng rất hay di căn vào hạch. Trong thực tế ta thường phát hiện một hạch di căn ở cổ. Vòn bệnh tích nguyên phát ở Amiđan thì không biểu hiện rõ, có trường hợp sau 1 – 2 năm mới phát hiện thương tổn ở Amiđan. Những năm gần đây, nhiều nhà ung thư học nhận xét những hạch cổ của ung thư Amiđan có một số trường hợp ở dạng k n (kystique) vì Amiđan xuất phát từ túi mang thứ hai
1.2. Dịch tễ và các yếu tố liên quan đến bệnh sinh:
- Tỷ lệ mắc bệnh: Trong phạm vi vùng đầu cổ thì ung thư Amiđan đứng vào hàng thứ 7,8. gặp chủ yếu của nam giới, về độ tuổi hay gặp 50 – 70 (viện Gustave Roussy)
- Các yếu tố liên quan đến bệnh sinh: một số tác giả cho rằng rượu và thuốc lá là những yếu tố có liên quan mật thiết như phần lớn ung thư của đường ăn và đường thở. Cũng cần nói đến các yếu tố kích thích mạn tính khác như khói, bụi… Đối với niêm mạc. Nhiều tác giả còn cho rằng những người bị ung thư biểu mô vùng họng miệng thường là những người có tiền sử hút thuốc lá và uống rượu nhiều, còn đối với loại sacom thì các yếu tố này không có liên quan gì.
2. Ung thư biểu mô Amiđan.
2.1. Lâm sàng bệnh Ung thư amiđan .
2.1.1. Triệu chứng cơ năng: ở giai đoạn đầu các triệu chứng rất kín đáo và trong thực tế người bệnh rất hiếm đến khám ở giai đoạn này. Giai đoạn này tiến triển rất lặng lẽ và kéo dài khá lâu đối với một số trường hợp. Triệu chứng bắt đầu thường là nuốt khó hoặc cảm giác vướng ở một bên họng như có dị vật nhất là lúc nuốt nước bọt, đặc điểm là cảm giác này thường cố định ở một vị trí và một bên họng, sau đó vài tuần hoặc một vài tháng thì nuốt khó lúc ăn và dần dần nuốt đau, đặc biệt là đau nhói lên tai. Một số bệnh nhân khi khạc có đờm lẫn ít máu. Ngoài ra có một số người bệnh khi đến khám thì như một viêm họng bán cấp hoặc như một viêm tấy Amiđan và qua đợt dùng kháng sinh thì hiện tượng viêm giảm nhẹ, một số người bệnh khi đến khám chỉ vì nổi hạch cổ hoặc đôi khi do ngẫu nhiên khám sức khoẻ định kỳ mà phát hiện sờ thấy hạch.
2.1.2. Khám lâm sàng.
Giai đoạn đầu: Cần gây tê niêm mạc họng để thuận lợi cho việc khám, phát hiện thương tổn, thường có thể thấy được một vết loét nhỏ hoặc to. Mang tính chất của một loét ung thư, loét sùi thường là nông, bờ hơi cứng, chạm vào dễ chảy máu. Ta cần xác định vị trí của tổn thương. Nếu thương tổn ở các đuôi hoặc mặt sau trụ trước thì dùng gương soi gián tiếp. Ngoài ra chúng ta phải sờ Amiđan để đánh giá độ thâm nhiễm vào chiều sâu hoặc lan ra vùng lân cận. Trường hợp tổn thương ở vùng rãnh Amiđan lưỡi, ngoài soi khám ra cũng cần sờ vào vùng đáy lưỡi.
Giai đoạn rõ rệt: Người bệnh thường đến khám ở giai đoạn này, lúc triệu chứng lâm sàng đã khá rõ rệt: đau liên tục và nhất là lúc nuốt thì đau nhói bên tai, người bệnh không chịu đựng nổi nên thường dùng các thuốc giảm đau. Ngoài ra giai đoạn này thường kèm theo bội nhiễm nên rất đau và thở thường có mùi thối, phát âm có giọng nói mũi kín hay ngậm một hạt gì ở miệng, khi khám cần xác định rõ thương tổn của Amiđan và hạch.
Tổn thương Amiđan thường đã rõ rệt, ta cần đánh giá sự lan rộng, thâm nhiễm vào tổ chức lân cận. Ung thư có nhiều hình thái khác nhau:
- Hình thái loét: loét có thể nông hay sâu, đáy như núi lửa, rắn, thường thâm nhiễm vào các thành hố Amiđan.
- Hình thái sùi: tăng sinh làm cho thể tích Amiđan to lên rất giống một ung thư liên kết hay sacom, hình thái này thường nhạy cảm với tia xạ.
- Hình thái thâm nhiễm: thể này thường lan vào phía sâu nên sờ chắc rắn.
- Thể hỗn hợp: loét sùi, loét thâm nhiễm. Thường do bội nhiễm nên mầu sắc thương tổnu mầu xám bẩn hoặc hoại tử, có trường hợp bệnh nhân bị khít hàm nên gây khó khăn cho việc khám vùng họng, Amiđan.
Kiểm tra và phát hiện hạch cổ: hạch thường ở dưới góc hàm và dẫy cảnh, phải khám tỷ mỉ xác định thể tích, số lượng, vị trí độ di động của hạch. Thường thương tổn ở Amiđan thì bé nhưng hạch thì khá lớn, cá biệt có trường hợp thì ngược lại. Hiện nay có thể dựa vào hạch đồ (tế bào học) cũng giúp cho việc chẩn đoán, định hướng trường hợp cá biệt thì mới cần thiết làm sinh thiết hạch..v..v..
2.1.3. Các hình thái lâm sàng của ung thư biểu mô Amiđan: Căn cứ vào vị trí giải phẫu của thương tổn khối u:
- Ung thư cực trên Amiđan: điểm xuất phát thường ở hố màn hầu – khẩu cái, bắt đầu là một nốt thâm nhiễm màu đỏ và nề vì vậy Escat đặt tên là giả gôm. Ở giai đoạn đầu chẩn đoán hơi khó, nhưng sau đó ung thư lan ra màn hầu và tổ chức lân cận.
- Ung thư cực dưới Amiđan: cần dùng gương soi thanh quản kiểm tra và phải sờ vào Amiđan, nó thường lan ra trụ trước và bờ của lưỡi hay gặp là thể loét, thâm nhiễm nên người bệnh rất đau.
- Ung thư ở giữa Amiđan: thường hiếm gặp, chỉ chiếm 5 – 6%. Thực tế nó xuất phát từ đáy khe rồi lan ra phía ngoài.
ung thư ở rãnh Amiđan: tức là chỗ tiếp giáp đáy lưỡi và cực dưới Amidan, vì nó ở chỗ ngã ba nên hướng lan rộng ra nhiều phía, tiên lượng xấu (thể này chiếm khoảng 5%).
2.2. Chẩn đoán bệnh Ung thư amiđan.
2.2.1. Chẩn đoán xác định.
Chủ yếu dựa vào kết quả vi thể, trong trường hợp sinh thiết gặp khó khăn do loét hoại tử chảy máu của tổ chức Amiđan ta cũng có thể dựa vào kết quả của sinh thiết hạch.
Khi chẩn đoán cũng cần đánh giá độ lan rộng của khối u vì vậy ngoài khám trực tiếp ra ta cần sờ vào tổ chức Amiđan và vùng lân cận cũng như việc đánh giá các hạch bị di căn. Có thể nói có khoảng 20% người bệnh khi đến khám lần đầu chỉ vì nổi hạch cổ và khoảng 75% bệnh nhân khi đến khám do ung thư Amiđan thì đã có hạch cổ sờ thấy dễ dàng.
2.2.2. Chẩn đoán phân biệt: Nói chung vì người bệnh thường đến giai đoạn muộn nên chẩn đoán không khó khăn lắm, trừ trường hợp ở giai đoạn sớm và nhất là với các thể thâm nhiễm, không loét, thường phải phân biệt với các bệnh sau đây:
- Với một khối u loét thâm nhiễm: tuy nhiên ít gặp nhưng cần tránh nhầm lẫn với một thể lao loét sùi nhưng tổn thương do lao nói chung ít khi trú u ở Amiđan và ít thâm nhiễm xuống phía sâu, thường hay gặp ở bệnh nhân bị lao phổi đang tiến triển. Cần chú đến một giang mai (hoặc là một hạ cam Amiđan thể ăn mòn hoặc một gôm loét giang mai thời kỳ 3). Chẩn đoán phân biệt ngoài kết quả vi thể cần dựa vào phản ứng huyết thanh và các xét nghiệm về lao.
- Với thương tổn loét ở Amiđan: Hay gặp là viêm họng Vincent nhưng bệnh này diễn biến cấp tính và có một số đặc điểm như loét không đều, đáy loét bẩn có mủ máu hoặc lớp giả mạc bao phủ, bờ loét không rắn và thường kèm theo có hạch viêm ở cổ diễn biến nhanh, chế độ nghỉ ngơi và vệ sinh vùng răng miệng tốt. Nhưng cũng cần chú ý viêm họng Vincent phát triển trên một thương tổn ung thư Amiđan ở những người lớn tuổi mà Le Maitre đã đề cập đến.
- Với trường hợp một Amiđan thể thâm nhiễm làm cho Amiđan to ra cần chú ý phân biệt sự phát triển của bản thân tổ chức Amiđan và trường hợp Amiđan bị khối u vùng lân cận đẩy lồi ra như khối u bên họng, u tuyến mang tai, hạch cổ to đẩy lồi Amiđan… Hoặc do các u của vùng vòm, mặt sau màn hầu, ngã ba họng thanh quản…
Các u hỗn hợp (cylindromes) của vùng màn hầu ở giai đoạn cuối có thể bị loét và lan đến Amiđan, nhưng các tổ chức u này tiến triển chậm, quá trình diễn biến tương đối dài hay bị tái phát nên dễ chẩn đoán. Trong thực tế, quan trọng nhất trong chẩn đoán phân biệt là đánh giá chính xác về tổ chức học của thương tổn. Việc đánh giá vị trí nguyên phát của u là ở Amiđan hay màn hầu trong giai đoạn muộn rất khó và cũng không có nghĩa gì lớn đối với phác đồ điều trị. Riêng những trường hợp bắt đầu biểu hiện bằng nổi hạch cổ thì cần chẩn đoán phân biệt với các viêm hạch cổ mạn tính như: lao, ung thư máu, lympho ác tính, Hodgkin .
2.3. Tiến triển.
Nếu không được điều trị thì người bệnh chỉ kéo dài sự sống trong vòng 12 – 16 tháng do khối u và hạch phát triển kèm theo bị viêm bội nhiễm gây chảy máu và suy kiệt dần. Khối u Amiđan to dần làm cho người bệnh không ăn uống được, đau đớn và khít hàm càng làm cho bệnh trầm trọng thêm.
Khối hạch to dần chèn ép các thần kinh và thâm nhiễm và các mạch máu lớn vùng cổ dẫn đến liệt thần kinh hoặc chảy máu ồ ạt.
Bội nhiễm, ăn sâu vào đường thở và di căn vào các cơ quan, tạng phủ là giai đoạn cuối cùng dẫn đến tử vong.
Vì bệnh nhân đến ở giai đoạn muộn nên nếu có được điều trị thì tỉ lệ tái phát cũng khá cao, ảnh hưởng xấu đến kết quả điều trị.
2.4. Điều trị: Những năm gần đây đối với ung thư Amiđan khẩu cái thì điều trị chủ yếu bằng tia xạ kể cả hạch cổ, vì nói chung loại ung thư này đều nhạy cảm với tia xạ. Phẫu thuật chỉ để giải quyết những trường hợp đã tia rồi nhưngu Amiđan hoặc hạch còn sót lại. Ngoài ra, những trường hợp bị nghi ngờ ung thư Amiđan nhưng đã sinh thiết nhiều lần vẫn âm tính thì phẫu thuật nhằm hai mục đích: cắt rộng tổ chức Amiđan và gửi toàn bộ bệnh phẩm làm sinh thiết để tìm tổ chức ung thư.
2.4.1. Phương pháp điều trị tia xạ với khối u Amiđan: Thường dùng tia qua da (transcutane). Tùy theo các nguồn năng lượng khác nhau (coban xa telecobalt), betatron (gia tốc thẳng accelerateur lineaire) và mục đích của việc điều trị, thường tia vào khối u nguyên phát và cả vùng hạch cổ.
Liều lượng tia: Đối với khối u thường tia từ 10Gy – 12Gy/1 tuần (trung bình mỗi ngày 2 Gy). Tổng liều khoảng 70 – 75Gy trong 7 – 8 tuần đối vớiu Amiđan và hạch. Khi lượng tia đã đạt 45Gy thì thu hẹp diện tích tia trường ở phía sau để tránh và bảo quản đoạn tủy sống ở đó không vượt quá 45Gy trong 4 tuần rưỡi. Đối với hạch cổ dưới thi tia dự phòng khoảng 45 Gy tong 4 tuần rưỡi. Phương pháp cắm kim phóng xạ: Có thể áp dụng đối với các u còn bé hoặc u còn sót lại sau tia. Có thể dùng kim Radium hoặc Iridium 192, loại này có ưu điểm là mềm mại, liều lượng tính chính xác được sau khi kiểm tra, lượng tia thường dùng 70 – 80 Gy trong 7 – 8 ngày. Có thể cùng kết hợp với tia Co qua da vàcó thể dùng một lượng tia cao ở vùng amiđan 80 – 90Gy.
2.4.2. Phương pháp phẫu thuật: Hiện nay nhiều tác giả chủ trương chỉ định phẫu thuật trong trường hợp khối u còn sót lại sau tia hoặc tái phát sau tia mà không còn khả năng tia nữa. Có nhiều phương pháp phẫu thuật bằng cách qua đường miệng tự nhiên hoặc đi đường ngoài qua xương hàm. Khác với phẫu thuật cắt Amiđan thông thường và vùng bóc tách dễ chạm đến tổ chức ung thư, do đó phải cắt rộng còn gọi là cắt Amiđan ngoài vỏ bao (extra – capsulaire). Di chứng phẫu thuật ít và tỉ lệ tử vong sau mổ cũng ít gặp.
2.4.3. Điều trị bằng hóa chất: Những năm gần đây một số tác giả đã tiến hành điều trị bằng hóa chất có kết hợp với tia phóng xạ hoặc phẫu thuật. Có nhiều ý kiến khác nhau về phương pháp phối hợp và các hóa chất, ở Việt Nam vấn đề này chưa được sử dụng nên khó có kết luận và đánh giá. Các loại hóa chất thường dùng là Bleomycine, Methotrexate, 5FU… Có thể dùng trước, sau tia và xen kẽ là tùy chỉ định của thầy thuốc trên bệnh nhân cụ thể.
2.4.4. Điều trị đối với hạch cổ di căn:
- Chủ yếu là tia qua da đồng thời vớiu Amiđan, còn cắm kim Ir192 chỉ dùng đối với hạch tái phát sau tia. Điều trị bằng phẫu thuật trong trường hợp khối hạch còn b, di động và thường tiến hành là nạo vét hạch cổ toàn bộ bao gồm cắt bỏ các nhóm hạch dưới cằm hàm, tĩnh mạch cảnh trong, các dãy hạch máng cảnh, dãy cột sống và cổ ngang. Nếu hạch cổ cả 2 bên thì tiến hành 2 thì cách nhau 15 – 20 ngày nhưng một bên phải giữ lại tĩnh mạch cảnh trong.
- Nạo vét hạch cổ có thể tiến hành trong 2 điều kiện khác nhau, hoặc trên một bệnh nhân đã có hạch sờ được (thì cần thiết phải nạo vét) hoặc trên một bệnh nhân chưa sờ thấy hạch (thì nạo vét theo nguyên tắc). Trong trường hợp này ta thường nạo vét hạch bảo tồn tức là cắt bỏ hạch và tổ chức liên kết vùng cổ nhưng giữ lại cơ ức đòn chũm, tĩnh mạch cảnh trong và dây thần kinh cột sống (spinat). Còn cắt bỏ hạch đơn thuần chỉ tiến hành trong một số trường hợp hạch còn sót lại hoặc hạch tái phát sau tia phóng xạ.
Hiện nay có 3 phương pháp điều trị chủ yếu:
- Phẫu thuật đơn thuần: trước đây cho rằng kết quả điều trị bằng phẫu thuật đơn thuần rất xấu, nhưng gần đây nhờ có nhiều cải tiến và tiến bộ nên đã mang lại nhiều kết quả đáng khích lệ. Do cách chọn bệnh nhân khác nhau nên khó đánh giá và so sánh 1 cách chính xác được giữa tia xạ và phẫu thuật đơn thuần (theo báo cáo của viện ung thư Gustave – Roussy, Pháp thì tỉ lệ sống trên sau 5 năm xấp xỉ bằng nhau 19 – 20%).
- Tia xạ đơn thuần: được nhiều tác giả đề cập đến và nhận xét rằng sử dụng tia Co đã mang lại kết quả khả quan, nhất là đối vớiu còn b chưa có hạch cổ hoặc hạch b còn di động. Theo Ennuyer và Bataini (Pháp) thì sống trên 5 năm đạt 44% đối với T1, T2 – No, N1 và 9% đối với T3, N3.
- Phối hợp tia xạ và phẫu thuật: hiện nay tuy có một số phương pháp phối hợp khác nhau: Theo Pletcher và Ballantyne ở Bệnh viện Andreson (Houston) đối với T1, T2 thì dùng tia Co đơn thuần kể cả T3, T4 nếu là thể sùi và nhạy cảm với tia. Bệnh nhân phải được theo dõi kĩ sau khi đã tia được 50Gy, nếu là những thương tổn thâm nhiễm hoặc còn lại tổ chứcu thì sau 6 tuần phải cắt bỏ cả khối (monobloc), nếu còn hạch sót lại sau khi đã tia thì phải nạo vét hạch sau 6 tuần. Kết quả sống thêm sau 5 năm là 36%. Ở viện Gustave – Roussy (Pháp), với T1, T2, T3 thì tiến hành 2 hoặc 3 thì tùy theo có hạch sờ được hay không.
3. Sacoma Amiđan: Phần lớn hay gặp là các loại u lympho ác tính Non Hodgkin trong phạm vi vùng waldayer. Theo một số thống kê, tỉ lệu lympho ác tính Non Hodgkin của amiđan khẩu cái thường chiếm toàn bộ vòng Waldayer là 59% (theo Ennuyer1970), 58% (Alseleem), 53% (Wang 1969), 40% (Banfi. 1970), 30% viện Gustave – Roussy. 1970), đứng vào hàng thứ hai sau Hematosarcome ở hốc mũi va các xoang mặt.
3.1. Triệu chứng ban đầu: Nuốt khó đầu tiên là triệu chứng hay gặp (2/3 số trường hợp), rất ít khi đau, nếuu to quá thì nói giọng mũi, rất ít khi có triệu chứng khít hàm, ở 1/3 trường hợp thì có dấu hiệu báo động là nổi hạch cổ, vì vậy trước một hạch thể lympho thì phải kiểm tra kĩ vòng Waldayer, đặc biệt là chú đến amidan khẩu cái.
5.2. Khám lâm sàng: u amiđan biểu hiện như một amiđan thể phì đại, đẩy các trụ vào trong, niêm mạc amiđan màu đỏ đôi khi hơi sẫm màu, không rắn và không thâm nhiễm, đôi lúc ở bề mặt amiđan có một lớp như giả mạc hoặc hoại tử loét, thoạt nhìn ta có thể thấy rõ nhưng có một số trường hợp thì kín đáo hơn như mộtu nhỏ ở cực trên amiđan, hoặc amidđan hơi to, hơi đỏ nhưng mật độ bình thường, hoặc ở dưới niêm mạc thì rải rác có một hạt nhỏ (micronodulaire). Nếu ở giai đoạn muộn thì các trụ, màn hầu, đôi khi đáy lưỡi và hạ họng đều bị lan rộng do khối u quá to gây khó thở. Ở giai đoạn này thường đã có hạch cổ chiếm 3/4, một số trường hợp (Ennuyer 78%, Terz Farr 65%) một số trường hợp thì đã có hạch cổ cả hai bên. Hay gặp là nhóm hạch dưới góc hàm, thể tích lớn bé rất khác nhau, mật độ thường chắc hoặc căng phồng, có khi là một khối gồm nhiều hạch.
Trước một bệnh nhân nghi ngờ là bị sacoma amiđan thì phải làm sinh thiết amiđan làm hạch đồ (tế bào học) và phải khám toàn thân nhất là các vùng bạch mạch, làm huyết đồ, tủy đồ, tốc độ lắng máu, chụp phổi, dạ dày…
5.3. Chẩn đoán phân biệt: Phân biệt giữa một ung thư biểu mô với một sacom amiđan thường không khó khăn lắm, chủ yếu dựa vào kết quả sinh thiết nhưng cũng cần tránh nhầm lẫn sau đây, đừng nên cho rằng đó là một amiđan phì đại thông thường rồi không theo dõi, làm sinh thiết, hoặc là một áp xe amiđan rồi rạch dẫn lưu, cho kháng sinh mà không kiểm tra theo dõi, hoặc trước một đám hạch cổ chắc và không sưng đỏ thì kết luận vội vàng là hạch lao mà không kiểm tra amiđan. Điều trị thử bằng tia xạ để xem độ nhạy cảm trước khi làm sinh thiết đó cũng là một sai lầm vì sinh thiết làm sau tia thường là âm tính, không kết luận được gì.
5.4. Điều trị: Chủ yếu tia xạ qua da vì loại u này rất nhạy cảm với tia. Gần đây nhiều nước đã phối hợp điều trị hóa chất trước hoặc sau tia cũng mang lại kết quả tốt nhất là đối với loại lympho ác tính độ ác tính cao.
- Điều trị bằng tia xạ: Nếu có hạch cổ sờ thấy hoặc kể cả chưa sờ thấy hạch đều phải tia toàn bộ vùng Waldayer và toàn bộ vùng hạch cổ hai bên kể cả dãy hạch cổ thượng đòn.
- Điều trị bằng hóa chất: Các hóa chất thường dùng phối hợp là: prednisolon 40mg/ngày/4tuần. Vincristine (oncovin) tiêm tĩng mạch 1.5mg/m 2/tuần.
Cyclophosphamide (Endoxan) tiêm bắp hoặc tĩnh mạch 400mg/m 2/ngày x 4 ngày cho 3 đợt tiếp nhau, mỗi đợt cách nhau 15 ngày.
Cách phối hợp sau đây:
Điều trị tấn công (theo Gustave – Roussy)
Prednisolon + Vincristine
Vincristine (2ngày + Cyclophosphamide (4ngày)
V. M 26 + Cyclophosphamide (như trên)
Điều trị củng cố: chủ yếu dùng Cyclophosphomide (600mg/m 2/1 lần cho 15ngày), với loại u lympho ác tính độ ác tính cao thường hay dùng:
Vincristine tiêm tĩnh mạch 1,5mg/m2/ngày trong 4 tuần
Vincarbazine (Velbe) tĩnh mạch 6mg/m 2/tuần
Procarbazine (Natulan) uống 150mg/m 2/ngày trong 20ngày.
V. M 26 và VP16
Chỉ định điều trị: Nếu thể khu trú thì điều trị đơn thuần, liều lượng phải đầy đủ mặc giàu khối u b đi rất nhanh. Tùy kết quả sinh thiếtu thuộc loại lympho ác tính 40 – 60Gy hoặc ở họng và hạch cổ 2 bên độ ác tính thấp, trung bình hay cao mà dùng liều 50 – 60Gy. Nếu hạch to quá hoặc còn sót lại sau khi tia thì phải tia thêm 10Gy trong một tia trường có giới hạn. Trường hợp đã có di căn vùng hạch ở xa (vùng bụng, khung chậu) thì trước hết điều trị bằng hóa chất (tấn công) sau đó tia phóng xạ (tia vùng cổ trước sau có tia vùng dưới cơ hoành) sau cùng là điều trị hóa chất với liều lượng điều trị củng cố. Nếu ở giai đoạn muộn (các tạng đã bị di căn M1) thì chủ yếu điều trị triệu chứng bằng hóa chất.
- Kết quả điều trị: Theo thống kê của một số tác giả nước ngoài thì sống thêm quá 5 năm có thể đạt từ 30 – 40% (Ennuyer 35%, El. Saleem 40%, Terz và Farr 35%) nhưng nếu thương tổn còn khu trú tại chỗ thị kết quả đạt cao hơn 51% (Ennuyer), 79% (Wang). Nếu thương tổn lan ra vùng lân cận thì kết quả bị hạn chế dần 48% (Wang), 32% (Ennuyer). Ở trường hợp lan rộng thì không có trường hợp nào sống thêm quá 5 năm.
- Tiến triển bệnh sau khi điều trị: Có thể tái phát khối u hoặc hạch cổ, thường gặp ở năm đầu (1/3 số trường hợp theo Terz và Ferr) thì có thể dùng tia xạ hoặc phẫu thuật lấy hạch. Có thể xuất hiện một sacom ở xa vùng cổ mặt ở thường hay gặp trong 6 tháng đầu (ViệnGustaveRoussy 55%) như dạ dày, xương… Trường hợp này tiên lượng xấu và 75% tử vong do nguyên nhân này.
Tư vấn bệnh TMH và phẫu thuật thẩm mỹ mũi miễn phí 24/7. Qua zalo, viber, messenger, hotline
Hotline: 0988389990 Email: phantmh@gmail.com